I. ĐẠI CƯƠNG
– Dị vật đường thở là những chất vô cơ hay hữu cơ mắc lại trên đường thở, từ thanh quản đến phế quản phân thùy.
– Là một cấp cứu thường gặp trong tai – mũi – họng. Nếu không được xử trí kịp thời có thể gây tử vong.
– Dị vật đường thở có thể gặp ở mọi lứa tuổi, nhưng thường gặp nhất là trẻ < 4 tuổi (75%), trong đó trẻ trai mắc nhiều hơn trẻ gái (nam/ nữ = 2/1).
– Tính chất của dị vật:
+ Dị vật có nguồn gốc từ thực vật: hạt lạc, hạt đậu, hạt dưa, hạt na, hạt nhãn…
+ Dị vật có nguồn gốc từ động vật: vỏ tôm, cua, xương cá, xương gà…
+ Dị vật là nhựa (mảnh đồ chơi), kim loại (kim băng, cặp tóc)…
+ Dị vật đặc, sệt, lỏng: cháo, súp, sữa, thạch rau câu…
– Vị trí của dị vật: thường phụ thuộc vào tính chất, hình thái và kích thước của dị vật:
+ Dị vật thanh quản.
+ Dị vật khí quản.
+ Dị vật phế quản: 2/3 dị vật mắc ở phế quản phải.
II. NGUYÊN NHÂN
– Đối với trẻ em:
+ Khi vui chơi, trẻ nhỏ thường có thói quen cho tất cả đồ chơi vào miệng, đặc biệt là các thứ đồ chơi có kích thước quá nhỏ hoặc các loại hạt như hạt lạc, hạt ngô…
+ Khi ăn, uống: trẻ bị sặc sữa, bột, cháo. Hoặc khi trẻ bị nôn, trớ: chất nôn có thể trào ngược vào đường thở và trở thành dị vật.
+ Do phản xạ đóng mở thanh môn chưa hoàn chỉnh.
– Đối với người lớn:
+ Do liệt họng mà vẫn cho ăn bằng đường miệng.
+ Do tai biến phẫu thuật: khi gây mê răng giả rơi vào đường thở, mảnh V.A khi nạo, khi lấy dị vật ở mũi bị rơi vào họng và rơi vào đường thở…
III. TRIỆU CHỨNG LÂM SÀNG
3.1. Hội chứng xâm nhập
– Là phản xạ bảo vệ của đường thở, kết quả của hai phản xạ cùng xảy ra: phản xạ co thắt thanh quản để không cho dị vật xuống và phản xạ ho để tống dị vật ra ngoài.
– Lâm sàng: ngạt thở, trợn mắt, vã mồ hôi, tím tái, vật vã, ho rũ rượi và dồn dập, cơn ho có thể kéo dài 5 – 10 phút.
– Hậu quả:
+ Bệnh nhân tử vong do tắc đường thở. Hoặc
+ Dị vật được tống ra ngoài, bệnh nhân dần trở lại bình thường. Hoặc
+ Dị vật còn lại trong đường thở, tùy theo vị trí dị vật mắc sẽ có các thể lâm sàng khác nhau.
3.2. Các hội chứng định khu
3.2.1. Dị vật thanh quản
– Thường do các dị vật dẹt, sắc, nhọn.
– Khó thở thanh quản: khó thở chậm, thì hít vào; nghe có tiếng rít thanh quản. Mức độ khó thở phụ thuộc vào phần thanh môn bị che lấp.
– Khàn tiếng hoặc mất tiếng.
– Trường hợp dị vật lớn mắc kẹt ở thanh môn: có thể gây ngạt thở và tử vong tức thì.
3.2.2. Dị vật khí quản
– Thường do các vật tương đối lớn, tròn, nhẵn, trơn tru.
– Hầu hết dị vật khí quản là di động, dễ gây biến chứng nguy hiểm do dị vật theo luồng khí lên xuống mắc lại ở hạ thanh môn làm bệnh nhân ngạt thở và tử vong.
– Triệu chứng:
+ Ho, khó thở từng cơn nhưng sau đó lại bình thường.
+ Nghe phổi: thường có ran rít cả hai phế trường, điển hình sẽ nghe thấy tiếng lật phật cờ bay (do dị vật di động).
3.2.3. Dị vật phế quản
– Nếu dị vật di động:
+ Cơn ho rũ rượi, khó thở.
+ Nghe phổi: tiếng lật phật cờ bay.
– Nếu dị vật cố định: thường hay gây xẹp phổi, viêm phế quản phổi hoặc khí phế thũng.
+ Ho từng cơn. Khó thở hai thì, thở nhanh > 20 lần/ phút.
+ Nghe phổi: rì rào phế nang giảm hoặc mất, gõ đục nếu xẹp phổi, gõ trong nếu khí phế thũng.
IV. CẬN LÂM SÀNG
4.1. Chụp X-quang
– Nếu dị vật cản quang: có thể cho biết vị trí, hình dáng của dị vật.
– Nếu có xẹp phổi: có thể thấy các dấu hiệu điển hình của xẹp phổi.
4.2. Nội soi khí – phế quản
– Vừa để xác định chẩn đoán, vừa để điều trị dị vật đường thở.
IV. ĐIỀU TRỊ
5.1. Cấp cứu ban đầu
5.1.1. Nếu dị vật là chất lỏng
– Bệnh nhân khó thở là do phản xạ co thắt thanh môn.
– Thao tác: nắm hai cổ chân trẻ đưa lên cao, đầu hướng xuống dưới, tay kia vỗ mạnh vào lưng trẻ để làm trẻ khóc mạnh lên.
– Nếu trẻ vẫn chưa thở được, cần hà hơi thổi ngạt và xoa bóp tim ngoài lồng ngực.
5.1.2. Nếu dị vật không phải là chất lỏng
– Tùy theo độ tuổi của bệnh nhân mà tiến hành cấp cứu bằng các biện pháp khác nhau.
a) Trẻ < 1 tuổ i
– Áp dụng biện pháp vỗ lưng và ép ngực.
– Biện pháp vỗ lưng: Người sơ cứu ngồi hoặc đứng, chân đưa ra phía trước. Đặt trẻ nằm sấp dọc theo mặt trước cẳng tay của người sơ cứu trong tư thế cổ ngửa, đầu thấp. Vỗ 5 lần (lực vừa phải) vào lưng của trẻ ở vị trí giữa hai xương bả vai. Nếu dị vật vẫn chưa thoát ra thì ngay lập tức dùng biện pháp ép ngực.
– Biện pháp ép ngực: Lật trẻ nằm ngửa dọc theo cẳng tay trong tư thế cổ ngửa, đầu thấp. Dùng hai ngón tay của bàn tay kia ấn vào điểm giao nhau giữa xương ức và đường nối hai núm vú 5 lần (lực ấn vừa phải). Nên làm luân phiên hai nghiệm pháp vỗ lưng và ép ngực cho đến khi dị vật đường thở được tống ra ngoài.
b) Trẻ > 1 tuổ i và < 8 tuổ i
– Phương pháp vỗ lưng: được thực hiện bằng hai cách. Cách thứ nhất với người sơ cứu ngồi, đặt trẻ nằm sấp vắt ngang qua đùi người sơ cứu ở tư thế cổ ngửa, đầu thấp hơn ngực. Vỗ vào lưng 5 lần ở vị trí giữa hai xương bả vai của trẻ, đồng thời kiểm tra dị vật đường thở có được tống ra ngoài không. Cách thứ hai với người sơ cứu quỳ, cho trẻ đứng, cúi đầu thấp, miệng há ra. Người sơ cứu quỳ một bên trẻ, một tay đỡ ngực, một tay vỗ 5 lần vào lưng trẻ ở vị trí giữa hai xương bả vai và kiểm tra dị vật đã được tống ra ngoài chưa. Sau khi thực hiện phương pháp vỗ lưng, nếu dị vật chưa ra, có thể dùng phương pháp ép bụng, còn được gọi là phương pháp Heimlich.
– Phương pháp Heimlich: được thực hiện bằng cách cho trẻ đứng, đầu cúi thấp, miệng há ra. Người sơ cứu quỳ ở phía sau trẻ, vòng hai tay về phía trước bụng của trẻ, một tay người sơ cứu nắm lại đặt vào vị trí điểm giữa rốn và mũi ức, bàn tay còn lại nắm bọc ra ngoài bàn tay kia cho chặt lại. Sau đó ép bụng đột ngột 5 lần từ trước ra sau, từ dưới lên trên. Nếu dị vật đường thở chưa được tống ra ngoài, cần làm xen kẽ hai phương pháp vỗ lưng và ép bụng nêu trên cho đến khi dị vật được tống ra ngoài.
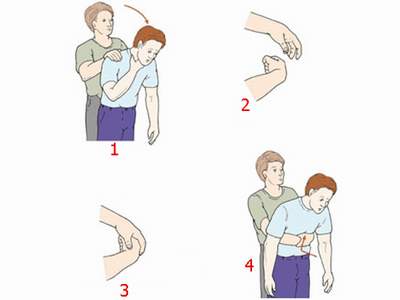
c) Trẻ > 8 tuổ i v à ngư ờ i t rư ở ng thành
– Phương pháp vỗ lưng: được thực hiện bằng cách cho nạn nhân đứng, cúi đầu thấp, miệng há ra. Người sơ cứu đứng ở một bên nạn nhân, một tay đỡ ngực nạn nhân, một tay vỗ mạnh vào lưng 5 lần ở vị trí giữa hai xương bả vai của nạn nhân và kiểm tra dị vật. Sau khi vỗ mạnh vào lưng, dị vật chưa được tống ra ngoài thì dùng phương pháp ép bụng, còn được gọi là phương pháp Heimlich.
– Phương pháp Heimlich: được thực hiện bằng cách cho nạn nhân đứng, đầu cúi thấp, miệng há ra. Người sơ cứu quỳ hoặc đứng ở phía sau nạn nhân, vòng hai tay ra phía trước bụng nạn nhân, một tay người sơ cứu nắm lại đặt vào vị trí điểm giữa rốn và mũi ức, bàn tay còn lại nắm bọc ra ngoài bàn tay kia. Sau đó ép bụng đột ngột 5 lần từ trước ra sau, từ dưới lên trên cho đến khi dị vật được tống ra ngoài. Nếu dị vật đường thở chưa được tống ra ngoài, cần làm xen kẽ hai phương pháp vỗ lưng và ép bụng nêu trên cho đến khi dị vật được tống ra ngoài.
5.2. Soi thanh – khí – phế quản gắp dị vật
– Trong trường hợp bệnh nhân không khó thở thì đưa ngay đến bệnh viện để soi gắp dị vật.
5.3. Mở khí quản
– Chỉ định khi có khó thở, đặc biệt khi có khó thở thanh quản độ 2, 3.
– Ngoài ra mở khí quản còn cho phép tiến hành soi gắp dị vật một cách an toàn.
Để lại một phản hồi